|
Найдется не так много женщин, которые смогут с гордостью заявить, что ни разу в жизни не страдали кольпитом, даже во время беременности. Однако отличительной чертой этой патологии является то, что она довольно часто возникает у будущих мам, и порой кажется, что избавиться от нее просто невозможно. Главное в таких случаях не впадать в панику, а в точности следовать всем указаниям и рекомендациям врача. Терапия должна быть доведена до конца.
Этиология
Кольпит, или вагинит – это инфицирование слизистой оболочки влагалища болезнетворными микроорганизмами, что приводит к развитию воспалительного процесса. Влагалищные выделения, которые содержат большое количество патогенных микробов и продуктов их жизнедеятельности, начинают раздражать кожу наружных половых органов, что приводит к возникновению вагинита.
Возникновение кольпита у женщин в положении является весьма распространенным явлением, которое, по некоторым данным, составляет 70-80% случаев. Характерной особенностью патологии является то, что она может возникнуть на любом сроке беременности, однако особой опасностью отличается вагинит на третьем триместре (чаще всего перед самими родами).
В зависимости от типа агента микроба, который стал причиной развития патологии, выделяют специфический и неспецифический кольпит. Неспецифический вагинит – это патология, возникшая вследствие активации условно-патогенной флоры. Это микроорганизмы, которые в норме присутствуют на слизистой влагалища, однако в силу защитных свойств организма находятся в подавленном, неактивном состоянии. Если возникновение кольпита обусловлено патологическими микроорганизмами (гонококки, хламидии, трихомонады), то диагноз звучит как «специфический кольпит» при беременности.
Причины возникновения
Беременность – это одно из тех состояний, при котором организм женщины предрасположен к возникновению кольпита. Такая предрасположенность объясняется двумя моментами:
во-первых, во время вынашивания ребенка организм находится в состоянии иммуносупрессии, другими словами, его защитные силы подавлены (нужно, для того чтобы организм матери не отторг плодное яйцо);
во-вторых, при беременности происходят изменения гормонального фона, что приводит к изменению среды влагалища. Она становится кислой, вместо привычной щелочной, а это является своеобразным пусковым механизмом для развития и роста условно-патогенной микрофлоры, или даже патогенной флоры. Однако к факторам риска развития во время беременности этой патологии относятся также:
хроническая эндокринная патология;
пренебрежение правилами личной интимной гигиены;
химические или механические повреждения слизистой оболочки влагалища (к примеру, в процессе спринцевания);
аллергические реакции (на косметические средства для личной гигиены);
погрешности питания;
ношение белья из синтетических материалов;
увлечение тесным бельем;
прохождение курса антибиотикотерапии;
беспорядочная половая жизнь, даже если она в прошлом;
раннее начало активной сексуальной жизни.
Клинические проявления кольпита
Симптомы кольпита во время беременности практически ничем не отличаются от симптомов вагинита у женщины не в положении. Патогномичным признаком патологии являются бели.
В острой фазе процесса выделения являются ярко выраженными, объем выделений настолько большой, что они в любом случае попадают на малые и большие половые губы, вызывая их мацерацию и раздражение.
Если процесс находится в запущенном состоянии или не соблюдается интимная гигиена, выделения могут раздражать кожу лобка и внутренней поверхности бедер.
Кожные покровы становятся ярко-красными и начинают зудеть.
При осмотре с зеркалом диагностируется выраженная гиперемия слизистой влагалища и отек. На стенках присутствует скопление налета зеленоватого, желтого или грязно-белого цвета.
Выделения в зависимости от характера агента возбудителя также отличаются по цвету и могут иметь неприятный запах.
Пример из практики:
на прием поступила женщина с первой беременностью (раньше от запланированного срока явки) на сроке около 36-38 недель, с явным перепугом и жалобой на то, что у нее якобы подтекают воды. В ходе опроса было установлено, что симптомы начались три дня назад, и сначала женщина не особо обращала на них внимание, но постепенно выделения увеличились в объеме. После осмотра и измерения живота и прослушивания сердечного ритма ребенка был установлен диагноз. Хватило одного взгляда на состояние станок влагалища, чтобы поставить диагноз. Также в ходе осмотра был взят мазок и проверен цервикальный канал на предмет целостности хориона. Терапия была назначена после получения результатов анализов.
Также вагинит отличается интенсивным жжением и зудом, не только во влагалище, но и по всей поверхности половых органов. Отличительным признаком дискомфорта является его значительно усиление во время ходьбы, при небольших отклонениях в диете и после физических упражнений.
Бывают случаи, когда при отсутствии грамотного лечения выделения могут быть настолько патогенны, что в процесс вовлекается шейка матки, развивается цервицит, который стремительно переходит в эрозию с характерными кровяными выделениями. Кровяные выделения имеют мажущий контактный характер и появляются после спринцевания или полового акта. Отличительной чертой кольпита у беременных является наличие тянущих и ноющих болей в области низа живота, которые возникают вследствие раздражения шейки матки и влагалища.
Пример из практики:
на прием в женскую консультацию поступила женщина на 28 неделе (наиболее опасный срок для прерывания беременности). В ходе беседы было установлено, что присутствуют жалобы на тянущую боль в области низа живота и наличие периодических кровянистых выделений. Во время осмотра установлено, что матка в нормотонусе, на шейке присутствует эрозия, а при пальпации шейки матки легко определяется наличие соответствующей сроку, достаточной плотности, цервикальный канал в закрытом состоянии. На фоне общего, сравнительно нормального, состояния имелись выделения желтоватого цвета с характерным неприятным запахом. Женщина была направлена на сохранение с диагнозом «кольпит».

Довольно часто, что можно объяснить значительной перестройкой организма, развивается кандидозный (дрожжевой) кольпит во время беременности. Он проявляется наличием обильных выделений, с характерной тягучей консистенцией выделений молочного цвета, которые напоминают творожистую массу. Часто выделения имеют характерный запах кислого теста. Отличительной чертой является наличие выраженного жжения и зуда в области влагалища и наружных половых органов. Часто грибковое поражение затрагивает мочеиспускательный канал, при этом к стандартным симптомам присоединяется еще и учащенное болезненное мочеиспускание. При отсутствии своевременного лечения инфекция может пойти по восходящему пути и в процесс будет вовлечен не только мочевой пузырь, но и почки.
Подтверждение диагноза «вагинит (кольпит)»
Для того чтобы установить диагноз «кольпит» у беременной женщины, необходимо провести сбор анамнеза и жалоб, а также провести осмотр влагалища и шейки матки в зеркалах. При этом будут присутствовать признаки наличия воспалительного процесса:
обильные выделения с неприятным запахом, необычного цвета в виде очагов скопления на слизистой;
явления характерные для эрозии шейки матки или цервицита;
отек слизистых.
Безусловно, любой диагноз является окончательным только после его подтверждения при помощи лабораторных исследований:
УЗИ плода и матки (для того чтобы исключить или подтвердить наличие угрозы прерывания беременности, а также для выявления фетоплацентарной недостаточности, задержек внутриутробного развития плода);
кольпоскопия в случае необходимости;
бактериологическое (культуральное) исследование мазков – посев выделений из влагалища на питательную среду (необходим для идентификации возбудителя при специфическом кольпите, а также для определения устойчивости патогена к антибиотикам);
обследование на наличие инфекций, передающихся половым путем (вирус папилломы человека, уреаплазмы, хламидии, вирус герпеса);
микроскопия мазков из шейки матки и влагалища (наличие условно-патогенной или патогенной флоры: грибы, трихомонады, повышенное количество лейкоцитов).
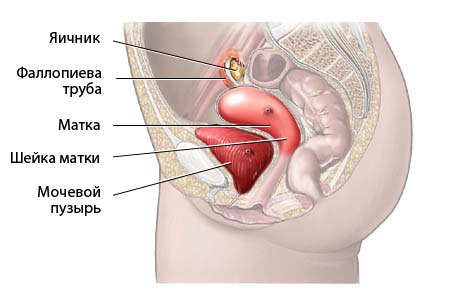
Лечение кольпита
Терапия кольпита при беременности требуется обязательно, независимо от срока, на котором был поставлен диагноз. Лечение, в первую очередь, подразумевает соблюдение диеты (запрещено употребление сладкого, пряных, соленых, кислых, острых блюд), также запрещена половая жизнь. Если есть такая возможность, то нужно обнаружить и устранить причину развития кольпита (отказ от использования интимных гигиенических средств, ношения тесного белья).
Вариант лечения кольпита во время беременности подбирает лечащий врач, его выбор основывается на результатах анализов. Очевидно, что решающее значение играют антибактериальные препараты. Терапия в большинстве случаев местная и заключается в использовании мазей и кремов интравагинально, суппозиториев.
«Тержинан», «Гексикон» – препаратами для лечения кольпита во время вынашивания ребенка являются свечи этих марок. Их следует вводить по одной до сна в течение одной двух недель.
«Бетадин» – допускается использование этих суппозиториев, однако только до 12 недели, поскольку йод, который входит в состав свечей, на поздних сроках может влиять на состояние и функционирование щитовидной железы ребенка.
«Полижинакс» – этот препарат весьма неоднозначен, поскольку в инструкции к препарату беременность числится в числе противопоказаний, однако некоторые врачи допускают использование этих свечей перед самими родами за 1-2 недели.

«Клион-Д» (миконазол и метронидазол), «Метромикон Нео», «Нео-Пенторан форте», «Мератин-Комби» – если кольпит имеет трихомонадную природу, то рекомендуют использовать свечи «Мератин-Комби» и «Клион-Д» по 1 штуке в день в течение 10-14 дней.
«Пимафуцин» – при диагностике кольпита, спровоцированного грибами, назначают противогрибковые суппозитории: натрий тетраборат в глицерине, «Нистатин», «Клотримазол», «Пимафуцин».
Кроме этиотропного лечения, также назначают сидячие ванночки с промыванием влагалища и отварами лекарственных трав. Спринцевание также помогает бороться с микробами физическим путем (вымыванием) однако большинство врачей считают, что при беременности этот метод лечения является небезопасным, поэтому нужно соблюдать предельную осторожность или полностью отказаться от использования этого метода терапии. Спринцевания могут быть назначены на срок не более 4-5 дней.
В тоже время ванночки и орошение наружных половых органов при помощи теплых отваров трав безопасно и позволяет купировать воспаление и снять раздражение. Из лекарственных растений применяют мяту, мать-и-мачеху, зверобой, календулу. Ванночки должны выполняться курсами до 2 недель.
Опасность возникновения кольпита во время беременности
Почему лечение вагинита в период вынашивания ребенка является такой важной задачей? Потому что это не только доставляет дискомфорт и неудобства будущей матери, но и чревато последствиями для ребенка. Среди последствий наличия кольпита во время беременности выделяют:

Патогенные агенты заболеваний половых органов имеют свойство продвигаться по восходящему пути, особенно это актуально при беременности. Другими словами, происходит поражение анатомических структур которые располагаются выше (эрозии, цервициты, эндометриты шейки матки и матки, воспаления мочевого пузыря и почек).
В случае продвижения инфекции и вовлечения в процесс плаценты, околоплодного пузыря и вод развивается хориоамнионит, который угрожает будущему ребенку инфицированием и задержкой в развитии.
Поражение плаценты во время кольпита приводит к развитию недостаточности системы мать-плацента-плод, соответственно, ребенок получает кислород и питательные вещества в недостаточном количестве, а это в свою очередь может стать причиной развития гипотрофии плода.
Возрастает риск того, что ребенок родится с наличием внутриутробной инфекции (пневмония, пиодермия).
Инфильтрационные и отечные ткани в области промежности довольно легко подвергаются возникновению разрывов не только при наличии патологии, но и в нормальном состоянии. Очевидно, что при наличии инфекции вероятность разрывов выше.
При наличии кольпита существенно возрастает риск развития замершей беременности, выкидыша, преждевременных родов.
При наличии вагинита после родов существенно возрастает вероятность развития гнойно-воспалительных патологий (развитие эндометрита, нагноение швов в промежности, возрастает риск сепсиса).
Кольпит
– это воспалительное заболевание слизистой оболочки влагалища и влагалищной части шейки матки. Причины кольпита при беременностиКольпит, как и другие воспалительные заболевания, достаточно часто встречается у беременных
, что, прежде всего, вызвано физиологическим снижением иммунитета. Нарушение защитных свойств организма способствует беспрепятственному размножению микроорганизмов. Воспаление влагалища при беременности может быть вызвано различными возбудителями: уреаплазма, генитальный герпес, хламидии, гонококки, трихомонады, кандиды и др. Нередко при беременности встречается и , обусловленный нарушением равновесия между нормальной и патогенной микрофлорой. Основные факторы риска развития кольпита
: - Механические повреждения влагалища;
- Несоблюдение личной гигиены;
- Аллергические реакции на препараты местного лечения;
- Частые беспричинные спринцевания;
- Прием антибактериальных препаратов;
- Заболевания эндокринной системы.
Клиническая картинаКлинические проявления кольпита могут значительно отличаться от вида возбудителя заболевания
. Отличия также присутствуют в зависимости от формы протекания: острая или хроническая. Основные симптомы острого кольпита
: - Внезапное возникновение заболевания;
- Возможное повышение температуры тела, ухудшение общего самочувствия;
- Обильные выделения различного характера в зависимости от вида микроорганизмов;
- Жжение, зуд в области наружных половых органов и влагалища;
Для хронической формы кольпита
характерны те же симптомы, но в менее выраженной форме. Присутствуют периоды обострения заболевания с ухудшением самочувствия и периоды ремиссии (жалобы практически отсутствуют). Особенности наиболее распространенных видов кольпита
| Возбудитель заболевания
| Выделения
| Запах
| Дискомфорт
| Жжение, зуд
|
| Неспецифический кольпит
| ГустыеНеоднородныеЦвет от белого до коричневого
| Отсутствует
|
| Умеренно выражены
|
| Бактериальный вагиноз
| ОбильныеМолочно-белые или серыеЛипкиеВозможно наличие пузырьков газа
| Напоминает запах «тухлой рыбы»
| Возможны при длительном течении боли внизу живота
| Редко
|
| Трихомониаз
| ОбильныеЛипкиеЖелто-зеленые
| Возможен неприятный запах
|
| Умеренно выражены
|
| Кандидоз
| ОбильныеМолочно-белыеТворожистые
| Редко неприятный кислый запах
| Возможно появление болезненного мочеиспускания
| Резко выражены
|
| Гонорея
| ЖидкиеОбильныеЖелто-зеленые или желтые
| Нет
| Болезненное мочеиспусканиеБоль внизу живота
| Умеренно выражены
|
Диагностика кольпитаДиагностирование кольпита не представляет сложности и основывается на жалобах женщины и гинекологическом осмотре
. После постановки диагноза врач назначает обследования для определения вида инфекции:
- Посев выделения из влагалища для определения вида возбудителя и чувствительности к антибактериальным препаратам;
- ПЦР-анализ на инфекции, передающиеся половым путем.
Лечение кольпита при беременностиЛечение кольпита должно быть основано на определении вида возбудителя и назначении соответствующих препаратов
. Сложность терапии может заключаться в ограничении приема многих лекарственных средств в период беременности. Тактика лечения
: - Диетическое питание с ограничением приема острой, жирной и жареной пищи;
- Отсутствие половой жизни в период лечения;
- Совместное лечение обоих партнеров при кольпите, вызванном инфекциями, передающимися половым путем;
- Антибактериальная терапия. Препараты назначаются только врачом с учетом срока беременности и возможными негативными влияниями на ребенка. Наиболее распространенными и безопасными антибиотиками для беременных являются: , джозамицин, эритромицин;
- Противогрибковая терапия (при кандидозном кольпите). Системные препараты, принимающиеся внутрь, категорически запрещены при беременности. Назначают только местное лечение в виде свечей, мазей: , (не ранее 2 триместра), (не ранее второго триместра);
- Противопротозойная терапия (при трихомониазе и бактериальном вагинозе). Основным препаратом при беременности является (только со второго триместра) в свечах.
Народные методы леченияСледует отметить, что использовать травяные отвары для лечения можно только по назначению врача
: бесконтрольное применение может принести больше вреда, нежели пользы. Так, распространенный метод лечение путем спринцевания при беременности не рекомендуется
, т.к. способствует распространению инфекции на верхние половые органы, в том числе и матку. Для лечения кольпита беременным можно использовать сидячие ванночки
с использованием следующих трав, обладающих противовоспалительным и заживляющим действиями: - Ромашка аптечная
. 2 столовые ложки добавляют к литру воды, доводят до кипения и кипятят 10-15 минут. Отвар необходимо использовать в теплом виде;
- Календула
(готовится аналогичным образом);
- Мать-и-мачеха
. 50 грамм листьев заливают литром кипятка, настаивают в течение часа;
- Кора дуба
. 2 столовые ложки заливают 2 литрами воды и кипятят в течение 120 минут.
ОсложненияКольпит при беременности опасен, прежде всего, возможностью распространения инфекции и при отсутствии своевременного и адекватного лечения может привести к ряду осложнений
.
Кольпит при беременности, как и кольпит вообще – это воспалительный процесс в слизистой влагалища, затрагивающий шейку матки. Это одна из самых распространенных патологий среди женщин детородного возраста. Она может проявиться острым воспалительным процессом или иметь хроническое течение.
Кольпитом той либо иной степени сложности переболела почти каждая женщина. Болезнь не всегда проявляет себя и порой протекает в слабовыраженной бессимптомной форме. Так, например, кольпит может быть последствием стрессовых ситуаций или переохлаждения, в этих случаях он проходит сам собой.
Но, если причина вагинита более серьезная, чем переохлаждение, то и последствия могут быть гораздо тяжелее. Особенно актуально своевременное и полноценное лечение кольпита при беременности.
Причины
Кольпит у беременных могут вызвать резличные факторы:
- Первый и самый главный из них – гормональная перестройка. Из-за огромного количества гормонов в крови и беременности как таковой, иммунитет снижен и микроорганизмы, попавшие в организм женщины, беспрепятственно размножаются;
- Нарушение баланса между нормальной и патогенной флорой во влагалище – тогда имеет место бактериальный вагиноз;
- Возбудителями кольпита могут быть различные бактерии, вирусы и грибы (кандидозный кольпит, например, инициируется грибами рода кандида);
- Механические повреждения влагалища;
- Нарушение правил интимной гигиены;
- Часто и без необходимости выполняемые спринцевания;
- Антибактериальные препараты или аллергическая реакция на интравагинальные препараты;
- Различные эндокринологические нарушения (кроме дисбаланса из-за беременности).
Сипмтоматика
Симптомы кольпита, обнаруженного при беременности, могут быть разными. Это зависит от того, острый ли процесс или хронический. Кроме того, различные инфекционные агенты могут по-разному вести себя в теле женщины.
Основные симптомы острого процесса:

- Ухудшение самочувствия, иногда повышение температуры;
- Рост количества влагалищных выделений и нарушение их цвета, запаха или консистенции (изменения зависят от того либо иного инфекционного агента в организме);
- Жжение и навязчивый зуд в наружных половых органах и во влагалище;
- Навязчивые ноющие или тянущие боли внизу живота.
При хроническом кольпите симптомы те же, только в смазанном виде.
Диагностика
Для выявления кольпита и правильной постановки диагноза женщина должна прийти к гинекологу на прием и изложить все жалобы.
После осмотра врач назначит такие анализы:
- Мазок влагалищных выделений на флору;
- Бактериальный посев влагалищных выделений для выявления инфекционного агента и его чувствительности к антибиотикам;
- ПЦР-анализ ИПП (инфекций, передающихся половым путем).
Лечение
Лечение кольпита при беременности это, прежде всего, ваша ответственность перед ребенком. Не стоит отчаиваться, если у вас обнаружили вагинит. Это всего лишь результат снижения иммунитета, но лечить его полноценно и адекватно вы просто обязаны, дабы избежать последствий, таких как внутриутробная инфекция, осложнения с шейкой матки во время родов и преждевременные роды.

Для правильного лечения вам необходимо будет соблюдать диету и придерживаться полового покоя на период лечения.
Лечиться следует обязательно вместе с партнером, если у вас обнаружили ИПП. При этом нужно своевременно и правильно осуществлять антибиотикотерапию, назначенную доктором.
Кандидозный кольпит, обнаруженный у вас при беременности, необходимо лечить также ответственно и полноценно, с соблюдением рекомендаций по диете и препаратам.
Это непросто молочница, это дрожжевой грибок, который, бесконтрольно размножаясь, может нанести вред вам и вашему малышу.
Чаще всего при беременности для лечения вагинита назначают такие препараты:
- Нистатин
– используется для лечения дрожжевой инвазии (молочницы). Назначают свечи и кремы, но, к сожалению, его эффективность довольно низкая;
- Пимафуцин
– успешно устраняет дрожжевой и при беременности;
- Бетадин
– йодсодержащий антисептик, который эффективен и безопасен. Применяется до третьего месяца, в связи с тем, то содержит йод. И этот йод на более поздних сроках, может всасываться в кровь и вызвать у ребенка гипертериоз;
- Тержинан
– успешно устраняет кольпиты разной этиологии;
- Ваготил
– достаточно успешно нейтрализует кандидоз и трихомоноз. Для лечения используются тампоны, смоченные в лекарственном средстве. Его категорически нельзя совмещать со щелочными средствами, так как он имеет кислую среду и при возникновении химической реакции можно получить ожоги слизистой;
- Гексикон
– в растворе или свечах эффективен при грибковых, трихомонадных и бактериальных кольпитах;
- Метронидазол
– очень эффективный при трихомонозе препарат, который применяется после 12-й недели беременности и до кормления;
- Мератин комби
– эффективно лечит трихомоноз, но разрешен после 12 недель беременности.
Кроме этого, можно применять народные средства, но только в комплексе с терапией, назначенной доктором и только под его контролем. Как правило, рецепты народной медицины используются для подмываний и сидячих ванночек.
Так, вы можете применять следующие травы:
- Ромашка аптечная
– сорок грамм сырья добавляются к одному литру воды и кипятятся минут пятнадцать;
- Календула
– готовится аналогично ромашке;
- Мать-и-мачеха
– пятьдесят грамм листьев заваривают литром кипящей воды и настаивают один час;
- Кора дуба
– сорок грамм сырья добавляют к двум литрам воды и кипятят два часа.
Если вы обнаружили у себя признаки кольпита при беременности – не отчаивайтесь, не паникуйте и не включайте сомнения «откуда же оно взялось», а прямиком направляйтесь к доктору! И тогда с вами и вашим малышом точно все будет в порядке!
Дрожжевой кольпит
(кандидозный кольпит) – это воспалительное заболевание, с которым хотя бы раз сталкивалась практически каждая женщина. В народе эту болезнь также называют молочницей
из-за ее характерных симптомов.
При дрожжевом кольпите
происходит воспаление слизистой оболочки влагалища, а вызывают его дрожжеподобные грибы, относящиеся к роду Candida
. Стоит отметить, что грибки данного вида обитают в любом организме. В частности, они входят в состав нормальной влагалищной микрофлоры. Однако под влиянием многих неблагоприятных факторов они могут начать слишком активно размножаться и подавить другую микрофлору. Если такое произошло, то начинается воспалительный процесс
. Причины возникновения- густые бели с нерезким кисловатым запахом, которые могут быть творожистыми, хлопьевидными, пленчатыми;
- гиперимия слизистых и кожи, высыпания;
- сильный зуд и жжение в области половых губ и вульвы, периодически усиливающиеся во время секса или опорожнения мочевого пузыря.
Все вышеописанные симптомы могут быть более или менее выраженными у каждой конкретной женщины. Если заболевание не лечить, оно перейдет , которая бывает: - рецидивирующей
— симптомы заболевания полностью исчезают после лечения, но через некоторое время возвращаются вновь (обычно обострения случаются несколько раз в год);
- персистирующей
— клинические проявления сохраняются постоянно, стихая после проведенного лечения.
Дрожжевой кольпит во время беременностиПо статистике данное заболевание встречается в несколько раз чаще , чем у небеременных. Многие из пациенток впервые в жизни сталкиваются с дрожжевым кольпитом именно в период вынашивания ребенка. Это объясняется гормональными изменениями
. Известно, что гормональный фон напрямую влияет на состояние иммунитета и кислотную среду во влагалище. Дрожжевой кольпит, являясь воспалительным заболеванием, может существенно осложнить протекание беременности
, а также в разы увеличивает риск инфицирования ребенка. Дрожжевой кольпит при беременности характеризуется чередованием рецидивов и бессимптомного течения
. - Заболевание не может спровоцировать ранние роды, однако ребенок может быть инфицирован
во время прохождения по родовым путям.
- Кроме этого, наличие грибов в родовых путях увеличивает риск развития послеродовых воспалительных заболеваний
органов женской половой сферы.
ДиагностикаДля того чтобы поставить точный диагноз и назначить соответствующее , врач назначает ряд исследований
, которые включают в себя: - Микроскопическое исследование.
Одной из наиболее простых и доступных диагностических методик считается микроскопическое исследование, которое проводят в окрашенных по Грамму и нативных препаратах
.
Данный анализ позволяет
:- выявить возбудителя, которым в случае дрожжевого кольпита являются грибы;
- а также определить других бактерий.
- Посев материала на питательную среду.
Однако одного микроскопического исследования не достаточно для постановки диагноза, так как те же самые микроорганизмы могут быть частью нормальной влагалищной микрофлоры. Поэтому данный вид исследования проводится в комплексе
с изучением мазков влагалищного отделяемого.
Бактериологический посев позволяет
:- выявить видовую принадлежность грибов
- определить их чувствительность к антибиотикам и антифугальным средствам.
- Выявление титра антител к грибам Candida
в сыворотке крови.
При тяжелой рецидивирующей форме заболевания может использоваться метод диагностики, при котором определяются титры антител к грибам в крови. - Кольпоскопию.
Иногда при воспалительных заболеваниях влагалища назначается кольпоскопия, с помощью которой можно наглядно увидеть изменения эпителия, но нельзя установить этиологию заболевания.
ЛечениеТерапия при данном воспалительном заболевании может включать в себя:
- прием общеукрепляющих препаратов;
- использование антибактериальных средств;
- методы народного лечения и специальную диету.
Конечно, нельзя заниматься самолечением
, так как можно усугубить уже имеющуюся проблему. Поэтому перед применением любых средств необходима консультация врача.
Кольпита обычно включает в себя: использование вагинальных свечей, мазей, проведение спринцеваний, прием ванночек, а также местную гормональную терапию. Дрожжевого кольпита может проводиться следующими местными препаратами: - Миконазол
(Гинезон, клион-Д);
- Клотриназол
(Антифунгол, Канестен);
- Кетоконазол
(Низорал);
- Пимафуцин
и другие.
Курс лечения обычно длится около двух недель при необходимости использования препаратов один или два раза в сутки. Для проведения системной терапии врач может назначить следующие противогрибковые препараты
и антибиотики: - Флуконазол
(Дифлюкан, Дифлазон и т.д.);
- Леворин;
- Нистатин
и другие.
ДиетаТак как росту грибов определенным образом способствуют сахар и дрожжи
, то специальная диета может стать незаменимым помощником в борьбе с кандидозным кольпитом: будет способствовать нормализации влагалищной микрофлоры, а также улучшению общего самочувствия. При данном заболевании основные правила питания таковы:
- необходимо избегать продуктов, содержащих сахар, пшеничную муку и дрожжи. Особенно это касается фаст-фуда;
- отказаться от сладкого меда, варенья, джема и других источников большого количества сахара;
- исключить из употребления сладкие фрукты (бананы, манго и т.д.);
- разнообразить свой ежедневный рацион, следя за тем, чтобы в нем присутствовало большое количество витаминов;
- отдельно принимать витаминно-минеральные комплексы;
- употреблять как можно больше морепродуктов, свежих овощей и нежирного мяса;
- употреблять в день достаточное количество жидкости.
Народные методы леченияКольпита включает в себя употребление травяных отваров
, которые можно приготовить по следующим рецептам: - Спринцевание отваром календулы.
Столовую ложку сухих цветков календулы залить стаканом кипятка и вскипятить. Как только отвар остынет, процедить его через марлю и использовать для ежедневных спринцеваний;
- Настой чистотела для приема внутрь.
Столовую ложку травы чистотела настоять в одном стакане кипятка 30 минут и процедить. Принимать внутрь три раза в день при комплексной терапии дрожжевого кольпита;
- Тампон с маслом облепихи и луковым соком.
На терке протереть две головки лука, отжать кашицу. Две столовые ложки лукового сока разбавить водой и добавить столовую ложку облепихового масла. Пропитать смесью марлевый или ватный тампон и ввести во влагалище, оставив на всю ночь. Повторять каждый вечер в течение недели.
ПрофилактикаДля любой женщины, особенно после успешного лечения дрожжевого кольпита, необходимо
: - носить нижнее белье из натуральных тканей;
- избегать использования средств для интимной гигиены с ароматизаторами;
- следить за гигиеной половых органов;
- не прибегать к процедуре спринцевания без назначения врача;
- не использовать оральные контрацептивы, не согласовав с врачом;
- посещать гинеколога хотя бы раз в год для профилактического осмотра и взятия мазков.
|